武汉ICU的持久战:她被钟南山3次会诊救回,母亲却同栋楼病逝!(组图)
这是一个记者只能采访到医护,却很难采访到患者的地方。在这里,大多数患者,就像濒危植物一样在向上努力生长,艰难喘息,他们很难给你任何反馈,更无法和你对话。但在这里的医护眼中,这些患者更像是襁褓中脆弱的婴儿,嗷嗷待哺,一点点孕育着希望。
这里是武汉的重症监护病房,也叫ICU(Intensive Care Unit)病房。新冠肺炎危重症患者被送到这里,他们是疫情中伤得最深的人。ICU医护奋力维持他们的身体机能,帮助他们度过生命的至暗时刻,伺机寻觅一线生机。
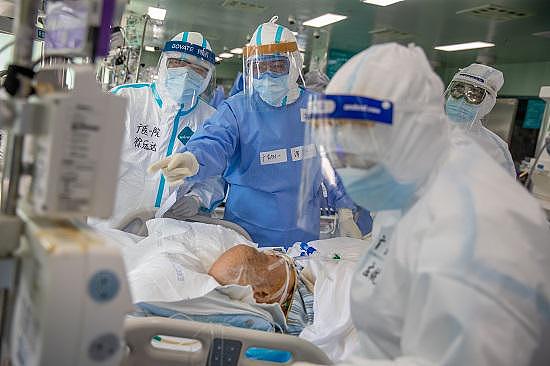
3月4日,武汉协和西院二楼ICU病房。
如果将此时此刻武汉的抗疫,比作一场人类同病毒之间的大规模遭遇战,那么ICU里所发生的,是其中最为困难和惨烈的战役。
冲开体内深处淤积的黏痰
早上8点整,武汉市金银潭医院南楼7楼ICU,近十名护士穿上防护服,准备进入污染区换班。一间20多平米的会议室里,8名医生换上了绿色手术服,套上白大褂,靠着墙壁站成一个圈。
像是进行着一种神圣仪式。刚下夜班的护士长也要参加每天早上8点的这场“查房前交班会”。在隔离病房,穿着隔离服交流十分困难,资料无法带进带出,一部分医嘱执行要靠对讲机呼叫,病例讨论只能放在清洁区进行。

3月4日,武汉协和西院二楼ICU,医生谭杰通过对讲机与ICU外的医护沟通。
“9床患者意识清楚,氧流量60升/分,血氧功能92-97之间,24小时入量为1908,出量为1600……”护士长语速飞快地报告了病区11位危重患者的详细护理记录。随后,医生分组讨论这一天上午的治疗方案。
广州医科大学附属第一医院(简称“广医一院”)广州呼研院重症医学科副主任医师桑岭坐到电脑前,调阅出更为详细的病历和CT影像学资料。
“14床这个病人这样子,今天上午我给她做纤支镜灌洗”,桑岭指着电脑上的患者CT,眼睛注视着上方,若有所思,对身旁的马医生说,准备20毫升生理盐水和乙酰半胱氨酸,总共开4支。
14床的患者名叫沈芳,气管插管已十多天。一条直径硬币大小的导管穿过她的嘴和咽喉,插入气管中。对于像她这样需要接受有创机械通气的患者,建立人工气道是第一步,这条导管将为她提供与呼吸机连接的通道。
桑岭处方中的乙酰半胱氨酸是一种黏液溶解剂,具有较强的黏痰溶解作用。他希望结合化学药物和物理灌洗的方法,冲开沈芳呼吸系统深处淤积的黏痰。
虽然是传染病医院,但金银潭医院相比武汉其他新建医院,硬件设施较为老旧,病房很小,穿上防护服的医护人员十分臃肿,在房间里忙前忙后,更让这里显得拥挤。南楼7层的ICU总共有16张床位,高峰期时住满了病人,现在有几位患者已转出ICU,还有11位患者继续接受治疗,大部分气管插管。
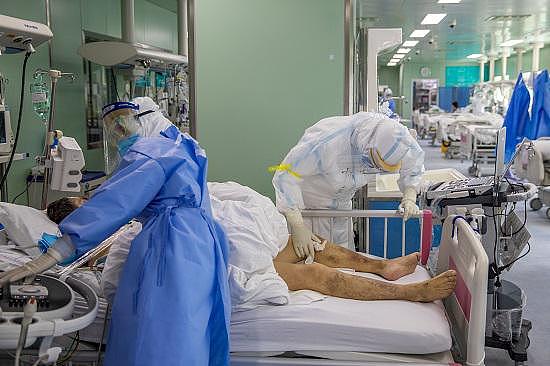
3月4日,武汉协和西院二楼ICU里,护士为危重症患者擦身。
9点半,桑岭换上防护服,带上三层手套,戴上了正压防护头套。
头套外连接着新风过滤系统,护士帮桑岭将过滤系统和电池绑在腰间,一条黑色的管子挂在他的背后,能将过滤后的新鲜空气输送到头套内。正压意味着头套内的压力大于头套外,头套外的空气因此无法进入头套内。这代表着,桑岭今天给患者的治疗动作将有很高的风险。
他的工具纤维支气管镜,已经提前送进隔离病房里。
守住肺,才能守住希望
和17年前肆虐的SARS一样,新冠病毒首先攻击人的肺部,形成病毒性的肺炎。
人体的呼吸系统仿佛一棵倒着生长的大树。咽、喉、鼻等上呼吸道仿佛是这颗大树的根部,主气管是树干;支气管就像是错综复杂的树枝,而肺泡就像是树叶。树叶吸收二氧化碳后释放出氧气,人体的肺则是消耗氧气后呼出二氧化碳。
“每当提及肺组织时,总会联想到轻盈、飘逸与活力这几个关键词。一旦他们发生病变失去了光鲜,就会成为人们走向坟墓的负担。”英国全科医生加文·弗朗西斯在《认识身体》中这样写道。
在ICU,要维持患者肺部生命气息的自然流动,很多时候得依靠呼吸机。在重症监护病房里,呼吸机是出镜率最高的抢救设备,也是新冠肺炎疫情下ICU医生“兵器谱”上最重要的一件武器。它可以帮助危重呼吸衰竭的患者度过难关。
和金银潭医院一样,武汉市西南郊外的华科大学同济医学院附属协和医院西院区,也是武汉6家收治重症、危重症患者的定点医院之一。
这里的ICU有20张病床,由广医一院副院长张挪富等7人以及广医二院等11家不同医院的50人团队接管。
广医二院重症医学科主任医师温德良也在这里作战。作为协和西院ICU三位治疗组组长之一,温德良每天早交班后都进入ICU查房。他会仔细观察患者的神志、呼吸、皮肤粘膜,结合观察情况和患者的检验检查结果,调整呼吸机、心电监护、血液滤过机参数,不断更新治疗方案。

3月4日,武汉协和西院二楼ICU,医生温德良在调节一位危重症患者的ECMO(俗称“人工肺”)。
“新冠肺炎危重症患者肺部功能很差,呼吸机的通气模式我们每天都要调”。像温德良这样的ICU医生对新冠肺炎患者实行一种“最保护的策略”——“保护患者的肺,而且尽量不要让患者出现其他肺部感染,做好气道引流,加强营养的支持和其他脏器的支持。”
但病毒不会轻易束手就擒。中央指导组专家、北京朝阳医院副院长童朝晖教授本身也是呼吸危重症专家。他1月18日到武汉一线,在观察了一个多月的临床病例后说,“新冠肺炎重症患者的救治难度比SARS患者大”。
与SARS患者群体主要是中青年不同,新冠肺炎重症患者以50岁以上的老年人为主,这部分人群多有心脑血管等基础疾病。在发病进程上,新冠肺炎患者病情进展更快,缺氧发展很明显,如果控制不好很快会发展到呼吸衰竭。
此外,和SARS患者受累器官集中在肺部不同,新冠病毒除了攻击肺部,还会攻击心脏、肾脏、肠道等多个器官,造成多器官衰竭。
不过,对于重症患者救治,“救治呼吸衰竭是抓手和突破口”。上海第一批援助湖北医疗队成员、上海交大医学院附属第九人民医院呼吸科主任熊维宁认为,这也是降低病死率的“抓手”。对各种症状的预判、对症治疗和支持治疗,都可以从呼吸衰竭入手来进行判断,治疗策略应着力解决缺氧的问题,同时兼顾其他重要脏器功能损害的处置。
桑岭也对南都记者说,相当多的其他脏器功能衰竭可能是因为呼吸衰竭早期处理没有能够得到完全的纠正。呼吸衰竭会继发很多问题,“人的器官是一个整体,一荣俱荣,一损俱损,这是重症医学的一个共识。”
新冠肺炎没有特效抗病毒药,肺部是新冠肺炎患者原发性的病灶。在这种情况下,要挽救危重症患者的生命,ICU重症医生的策略是,“守住肺,才能守住希望”,温德良对南都记者说。
关键指标血氧饱和度
气管插管10多天的沈芳仍处于昏迷之中。桑岭进到病房时,她安静地趴在病床上,脑袋朝向右侧,盖着一层薄被,面色发红,正发着高烧,呼吸很沉重。这个姿势在医学上叫“俯卧位通气”,是对肺部的一种保护。
在武汉金银潭医院ICU,南都记者亲眼目睹了桑岭和其他医护人员如何为一位57岁昏迷中的患者、武汉市中心医院眼科副主任梅仲明做仰卧位换俯卧位通气的全过程。这个简单的“翻身”,7位医护人员共同参与才得以完成。
医护人员先把病床从呼吸机和监护仪的包围中拉出来,护士整理完连接着梅仲明和仪器的气管插管、吸氧管、胃管、输液管、输血管以及导尿管等其他排出性引流管道。两位医生和5位护士沿着病床两侧面对面站成2排,将梅仲明身体之下的床单和身体之上盖着的薄被贴着身体卷紧,把他裹紧成一个“蚕茧”。
“先往我这边平移一步,用点力啊,一二三!”桑岭拔高嗓门大喊一声。大家握住“蚕茧”的边缘,向着桑岭一边,协力挪动一个身位,随后将患者的身体小心地翻转过来,打开“蚕茧”,收拾床单被罩,整理各种导管。
桑岭为梅仲明夹上检测血氧饱和度的指尖传感器。传感器的发射极和接收极分别夹在他的指腹和指背上,电极片射入并接收波长660纳米的红光和940纳米的近红外光,通过测定光传导强度计算出患者的血红蛋白浓度及脉搏血氧饱和度。
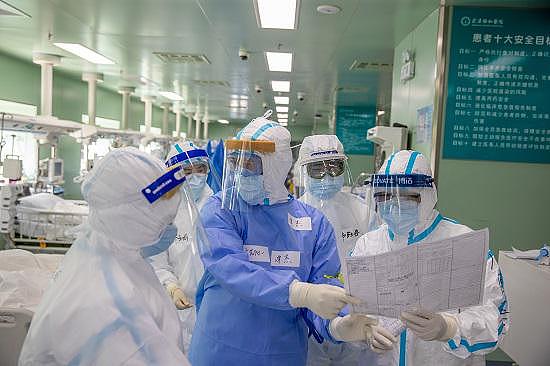
3月4日,武汉协和西院二楼ICU里,医护在讨论病人病情。
人体的新陈代谢大部分是氧化反应过程,所需要的氧经肺部进入到血液中,通过与血红蛋白的结合输送到全身各个器官。血液携带输送氧气的能力往往通过血氧饱和度来监测。这是桑岭在ICU最为关心的指标之一。
血氧饱和度是一个百分比——血液中被氧结合的氧合血红蛋白的量占全部可结合的血红蛋白量的百分比。正常人在吸空气的情况下为97%以上,临床上呼吸功能正常的患者在吸空气时应当为94%以上,武汉一线的医生称此为“及格线”。
多种因素会影响人体血氧饱和度下降,比如一氧化碳中毒导致的血红蛋白功能异常就会引起氧饱和度下降。此外,呼吸系统疾病时因痰、肿瘤阻塞气道,出现通气不足;肺水肿、肺纤维化因肺泡弥散功能下降,进入血液系统的氧减少,也可引起氧饱和度下降。
在ICU,脉搏氧饱和度的下降,可以帮助医生及时发现患者呼吸功能异常。但对于在武汉ICU里忙碌的医生来说,防护服和口罩戴久了,血氧饱和度也会下降。
湖南湘雅医院重症医学科副主任医师刘志勇在工作间隙,给自己做了血氧饱和度的监测,没穿防护服、没戴面罩之前,血氧饱和度为99%;换上防护服,戴上面罩走进内场尚未开始工作时,血氧饱和度为92%;在内场抢救病人30分钟后,血氧饱和度为91%。
“血氧饱和度降低的原因是缺氧。”刘志勇说。穿着防护服、戴着面罩如果是抢救病人、做胸部按压之类的体力活动,不用多久就会浑身湿透,并且伴有胸闷等令人窒息的感觉。广医三院重症医学科副主任医师高元妹形容,“这是一种濒死的感觉”。
想尽一切办法帮患者熬
对ICU里的患者而言,他们正经历着人生的至暗时刻。
他们要艰难地抵抗体内病毒对器官组织的一次次攻击,有时候只能孤身奋战。通常为患者安全,ICU全封闭管理,家属不能陪同。现在由于是传染病疫情,ICU身处“红区”,患者则与家属完全隔绝。好在有ICU医生和护士陪他们进行这漫长的战斗。
而这注定是一场持久战。
现在的临床经验是,气管插管的患者一般要经过至少2周左右才能脱离呼吸机。在协和西院ICU,“最多的经过20多天,最短的也有10天”,温德良说,这段时间的肺保护至关重要。
金银潭医院收治的患者李玉娇是位35岁的二孩产妇。孕晚期时感染了病毒,为了生下孩子,病情发展至危重症。光是气管插管就用了两周时间,拔管之后,她需要继续用无创面罩吸氧。桑岭希望给她的肺部功能康复持续的支持。
沈芳不可能知道,接下来,桑岭要对她做怎么样的治疗。
桑岭拿起纤支镜,再次做了消毒,绕过监护仪和呼吸机,站到了床头,面向患者的身体。一台显示器放在床尾。他左手握着纤支镜的操控手柄,右手准备将发光的镜头伸进患者的气管导管内。“全部人都让开,全部人都让开”,他大喊两声。
同样带着正压防护头套的护士长站在床旁,将准备好的4支灌洗药品放在一旁,她侧着腰探出上身,协助桑岭控制沈芳口部的导管稳定。
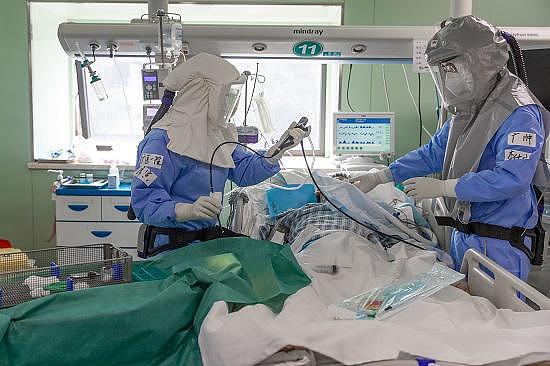
3月4日,武汉协和西院二楼ICU,医生席寅与李仕成正在给危重患者吸痰。
“血氧多少,我现在看不到血氧,氧如果撑不住没法做的”,桑岭一边对另一名护士说,一边左手缓慢变换姿势,将纤支镜随着沈芳的气道深入体内,双眼注视着显示屏里像是岩洞一般绕绕曲曲的支气管。沈芳血氧饱和度92%、93%。
“这里看到黏痰了吧,要抓紧时间了”,说完,护士长将准备好的粗管注射器对准纤支镜手柄上的注射口,注入。过了一会,显示屏里,黏痰状的物质被冲走了。
“我这条老腰”,80后桑岭开玩笑地感叹了一句。整个灌洗过程持续了20-30分钟。对于ICU里的气管插管患者,吸痰管吸痰效果有限,纤支镜可以进到更远处支气管,此外还能利用生理盐水水流的流动性,将肺里面的痰栓冲出来。但在患者俯卧位的姿态下做纤支镜灌洗,不太常见,对医生要求更高。
最困难的时候,“王晶(患者)反复发高烧,39度,呼吸机参数没法下调,一直需要维持非常深的镇静,甚至需要用肌松药打断她的自主呼吸,让她稳定下来”,广医一院重症医学科医生席寅回忆。虽然说是一种自限性疾病,新冠病毒产生了抗体慢慢就能熬过来了,但这个熬的过程本身就是最困难的。
作为ICU医生,高元妹常常看到的是迫不及待想要离开ICU 的患者。切换一下角色,高元妹能够想象,ICU是个多么令人恐惧的地方——见不到家人,24小时灯火通明,昼夜不分,各种监测仪、呼吸机不间断发声,防护服下的医护人员像是“外星人”走来走去,几尺之外的病友上一刻还在熟睡,下一刻就在抢救。清醒状态下的病人有可能亲眼见证死亡。
经历了一场又一场生死关,35岁的王晶并不知道医生做出了哪些具体努力。包括药物的调整、生命支持手段的调整、营养的支持、免疫的调理和其他监护措施。席寅说,“任何一环掉了链子,就是前功尽弃”。ICU医生的工作是想尽一切办法帮她熬。
王晶属于最早进入协和西院ICU的患者之一,和她同时进来的很多年纪较大的患者,都没有挺过来。昏迷中的王晶或许还不知道,她的母亲在同一幢大楼里过世。钟南山院士在后方对王晶的情况会诊了三次。经过20多天的治疗,王晶离开了ICU,转到普通病房。
“最早的一批患者都是最最危重的”,席寅告诉南都记者,当时很多患者没有来得及做气管插管,极度缺氧。
“我都快死了,你们难道不舍得给我一点氧气吗?”曾有一位ICU患者当面向高元妹抱怨。实际上,当时已经是给足了100%的纯氧,正常空气中的氧气浓度是21%。胸片显示,患者的肺大部分是白肺,只剩下1/6-1/5的部分是可以呼吸的。一些患者的病情发展之快,让重症医生措手不及。
生命的最后一道防线
“4床的患者你们要注意血糖的监测,血糖不能超过10,也不能低于6,不然患者感染就会很难控制。”高元妹对身旁的护士说。她叮嘱护士交班时,也要把这些护理要点交接好。旁边的护士拿笔记录在纸上。
和温德良一样,高元妹也是协和西院ICU医疗组组长,她负责ICU里7位患者的治疗和监护。来到武汉前,她忍下心给1岁多的二宝断了奶。现在,她全身心投入工作,每天早上五点不到就醒来,利用上班前的两三个小时查看工作群病情动态、回复诊疗意见,收集整理病例数据、查找国内外文献。
她定下的计划是每天要“进舱”两次。“我要知道白天的治疗对患者是否有效,患者有一整个长夜不在我眼前,下班前不看一眼,我不放心。”每周一,ICU团队要和后方钟南山院士等专家做视频远程会诊,会诊结束已经是傍晚6点钟。她还是决定要进舱。
高元妹、温德良、桑岭和席寅都是重症医学科医生,也叫ICU大夫。
顾名思义,重症医学是以重症监护病房(ICU)为主战场的医学学科。在现代医学领域中,重症医学科非常年轻。
虽然早在1854年克里米亚战争期间,弗罗伦斯·南丁格尔就为加强监护病情严重的伤病员,要求把它们的床位集中放置在护理站附近,有了现代ICU的雏形;但一直到上世纪60年代,美国巴尔的摩城市医院才建立了第一个专业监护单位,即现代ICU的雏形。上世纪80年代初,北京协和医院建立了我国第一个现代意义的ICU。
一直到2005年,中华医学会才正式成立重症医学分会,至今不过15年。2009年,原卫生部确定《医疗机构诊疗科目名录》中增加一级诊疗科目“重症医学科”,使其成为最重要的临床医学专科之一。
当疾病发展到危及生命时,常常同时伴发多个脏器的衰竭。如果仅是专科医生来处理这种危重的患者,可能更多关注的是某一器官、某一指标的变化,很难兼顾到他所从事的专科以外的脏器变化、脏器与脏器之间的关系。
此时,一个训练有素的重症医学科医生便是那个能够替患者权衡利弊、做出取舍的人。身为ICU医生,最难能可贵的是,他需要从整体角度对危重患者各个器官做综合判断和评估,系统地规划救治步骤。
桑岭告诉南都记者,有时候会遇到的情况是一种治疗方法对某个脏器是有利的,而对另外一个脏器可能是有害甚至是打击,ICU医生的工作就是快速权衡利弊做出决定,先照顾哪个,后照顾哪个,先处理哪个问题,再处理哪个问题。
整个协和西院有800多张床位,标准的ICU只有20张床位。其他医院普遍也是同样的情况。这意味着,ICU收治的都是重症和各系统功能衰竭最危重的患者,是距离死亡线最近的人,而ICU医生是患者“生命的最后一道防线”上的守门员。
一个数字是,支援武汉的重症专业医护人员达到1.1万名,占全国总数十分之一。要降低武汉的新冠肺炎死亡率,他们的担子很重。
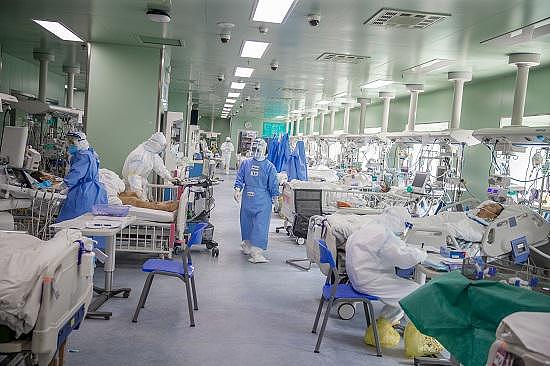
武汉协和医院西院二楼ICU。
ICU床位太有限。156年前南丁格尔的经验也在武汉采用。在协和西院的6楼东、7楼东病区各有50张床位,由中山一院和中山大学孙逸仙纪念医院整建制接管。两家医院同时对最靠近护士站的一间6人间大病房做了改造,改为4人间的迷你ICU病房,配备了必备的生命监护仪和呼吸机,把病区内更危重的病人集中监护,安排重症医学科护士24小时监护。
出生于1993年的中山大学孙逸仙纪念医院重症医学科男护士蔡传锷,被分配到迷你ICU病房。南都记者见到他时,他正用氧气往一只无菌手套里灌注氧气,将手套吹成一只鼓涨的气球。他找来马克笔,在“气球”上画上一张笑脸,放在气管插管患者的胸口。这个气球抬高了冷凝管,防止液体回流,预防感染。
中山大学孙逸仙纪念医院护理部周雪贞副主任说,这是一个ICU护士的基本素养。
与普通病房的护士相比,为保证医生下达的各项医嘱、治疗方案能够有效执行,ICU护士要掌握生命体征观察记录、输液观察、气道护理、引流管护理等普通常见护理技能外,还要熟记各项急救技能,以及呼吸机、心电监护仪、血流动力学监测设备等精密仪器设备的使用。
24小时的戒备,ICU护士像是哨兵。
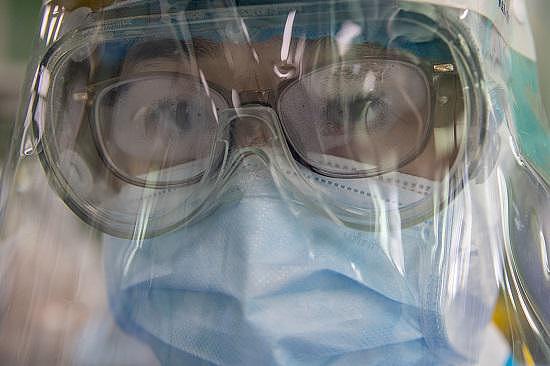
武汉协和西院二楼ICU里的护士。
“护士天天吸痰,患者的引流量怎么样,性状怎么样,他们是最了解的,如果痰太多,我们要安排纤支镜吸痰”,温德良说,“三分医疗,七分护理”。
“你最困难的那一关已过”
“可以的,很棒!我跟你说,我每天和你儿子通电话,你儿子一直在外面给你加油。他想你快点好起来,早点回家。你要加油哈!”在ICU查房,高元妹更大声说话的时候,通常是在鼓励患者。
有时去治愈,常常去帮助,总是去安慰。
高元妹会握住患者的手,而桑岭则会抚摸患者的头,像对待一个孩子。“我知道当妈妈不容易,你很坚强了,加油!你一定行的!”在网上,桑岭安慰患者李玉娇的视频有85万人观看。
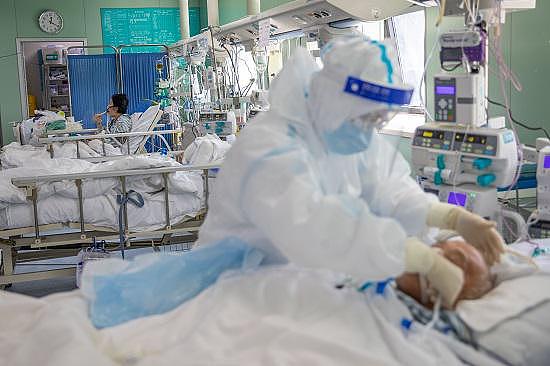
3月4日,武汉协和西院二楼ICU里,一位病情好转的危重症患者已能自己进食。
在ICU艰苦卓绝的战场上,医生和患者是战友。战场上,总是有人逃过一劫,有人难逃厄运。呼吸机参数一度无法下调的王晶终于转出了ICU。刚做完纤支镜灌洗的沈芳还在继续熬;已经拔管的李玉娇,病情开始更快地好转,和丈夫视频,她激动得泪流不止。57岁的梅仲明主任则没有挺过来,在3月3日离开人世。桑岭为此难受很久。
二十几天的时间,说长不长,说短不短,ICU里的医患双方之间已经是一种战友般难以割舍的情感。高元妹每天都要上楼看转出的患者,再晚也要和患者家属打一通电话。
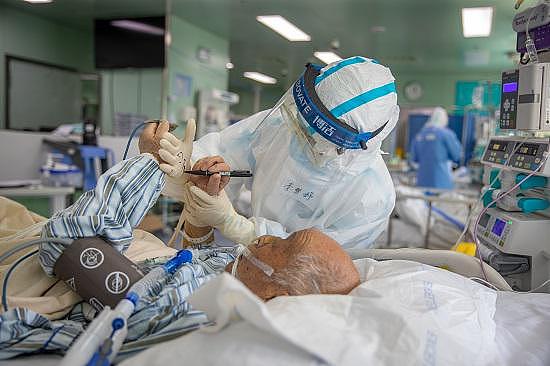
3月4日,武汉协和西院二楼ICU里,护士与一名79岁的危重症患者交流,由于患者插了管说不了话,护士让他在手上写字。
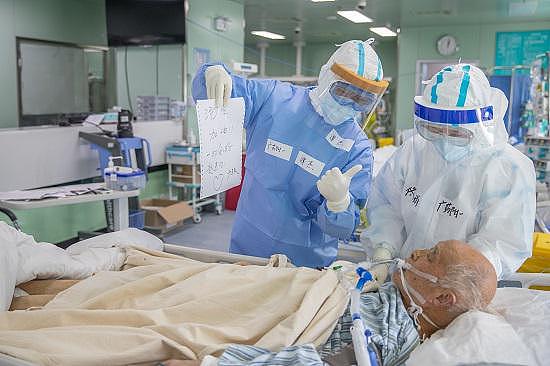
这位79岁的危重症病人,经过广东危重症医护们的努力,已成功拔管。
35岁的王晶是温德良和席寅非常牵挂的患者。王晶刚从ICU转出去,摆脱了嘈杂的环境,可以得到更好的康复和休息。但没有家人的陪伴,王晶还要同时与孤独和病痛作战。温德良和席寅每天也会坐电梯上到普通病房去看她,鼓励她。
“我怎么上来了?”见到温德良和和席寅,还戴着吸氧面罩的王晶吃力得问,声音还很轻。“没人管我”,王晶有点怨怼。
“不是没有人管你。这个病没法让家人来陪伴的。你先生也还在隔离期,不能过来看你。等你慢慢好一点了,就可以回家了。你还要努力,还要坚持一下。”温德良对王晶说,“你最困难的那一关已经过了”。








 +61
+61 +86
+86 +886
+886 +852
+852 +853
+853 +64
+64


